Image provenant de dondorganes.ca
Le don d'organes est régi par la loi de bioéthique, et notamment par 5 textes principaux :
- la Circulaire Jeanneney de 1968 qui définit les critères de mort cérébrale.
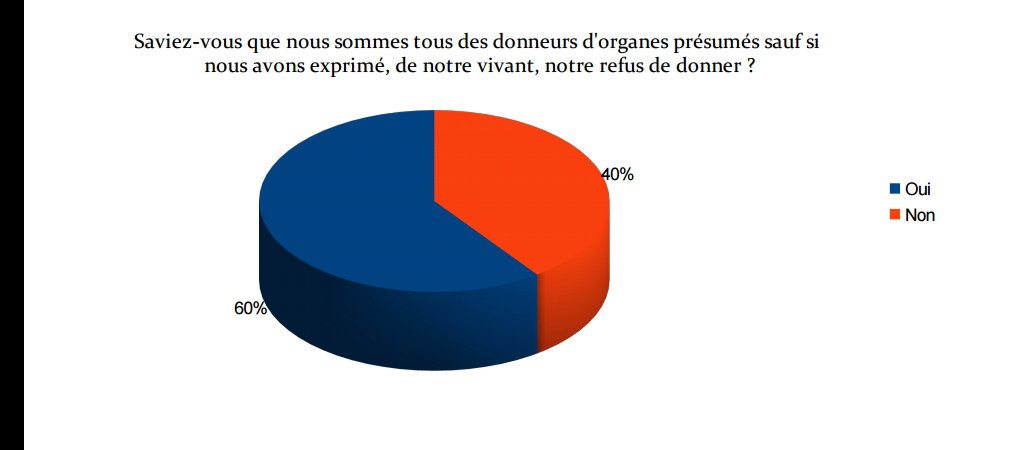
- la Loi Caillavet de 1976 qui énonce le principe du consentement présumé pour les donneurs décédés : on
est tous donneur sauf si on a fait par de son refus de son vivant.
- la Loi de bioéthique de 1994 qui traite le don du vivant apparenté et le cas des donneurs décédés non inscrits au registre des refus.
- 1ère révision de la loi de bioéthique en 2004 qui élargit le cercle du don du vivant pour combler la pénurie d'organes.
- 2e révision de la loi de bioéthique en 2011 qui étudie encore une fois l'élargissement du cercle du don du vivant et établie le principe du don croisé.
Des raisons juridiques poussent l’Etat à réviser les précédentes lois de bioéthique : la loi du 6 août 2004 impose une révision tous les cinq ans. La science évolue constamment, ces révisions sont donc nécessaires pour toujours veiller à respecter les valeurs et les principes de la société actuelle.
Donneurs décédés
Selon l'article R. 1232-1 du Code de la santé publique, si la personne présente un arrêt cardiaque et respiratoire persistant, le constat de mort ne peut être établi que si les trois critères cliniques suivants sont simultanément présents :
Absence totale de conscience et d'activité motrice spontanée
Abolition de tous les réflexes du tronc cérébral
Absence totale de ventilation spontanée
Selon l'article R.1232-2 du Code la santé publique, […] les examens cliniques sont recourus pour attester du caractère irréversible de la destruction encéphalique (destruction du cerveau) :
soit deux électroencéphalogrammes (méthode qui mesure l'activité cérébrale) nuls et non-réactifs effectués à un intervalle minimal de quatre heures. Ils doivent être réalisés avec amplification maximale sur une durée d’enregistrement de trente minutes et dont le résultat est immédiatement consigné par le médecin qui en fait l’interprétation.
soit une angiographie (examen radiologique qui permet de visualiser l'arbre vasculaire du cerveau) objectivant l'arrêt de la circulation encéphalique et dont le résultat est immédiatement consigné par le radiologue qui en fait l’interprétation.
Ainsi, pour que la transplantation soit légale le donneur doit être en état de mort encéphalique, caractérisée par un cerveau totalement et définitivement détruit soit après traumatisme crânien ou après AVC (accident vasculaire cérébrale), et confirmée par plusieurs examens que nous avons cités ci-dessus. La mort encéphalique représente 1% des 500 000 décès dénombrés chaque année en France, d'où une pénurie d'organes réelle et d'actualité.
Après le prélèvement des organes du donneur (déclaré en état de mort encéphalique) par l'hôpital, le corps du défunt est rendu à la famille. Son aspect extérieur est préservé et ne doit en aucun cas être vulgairement endommagé; c'est la restauration tégumentaire, celle-ci doit être conforme aux volontés du patient de sa famille et est placée sous la responsabilité du chirurgien. Ce dernier assure :
- la suture musculaire (indispensable) ;
- la fermeture cutanée complète, hermétique et esthétique.
En cas d'atteinte de l'intégrité de la personne morte, la famille est autorisée à porter plainte pour violation des lois de bioéthiques .
Donneurs vivants
Les articles L.1231-1 et L.1231-3 du Code de la santé publique issus de la loi de bioéthique n°2011-814 du 7 juillet 2011 fixe les conditions du don d'organes du vivant suivantes :
Seuls peuvent pratiquer le don :
Le père ou la mère du receveur
Le conjoint ou la conjointe
Le frère ou la sœur
Le fils ou la fille
Un grand-parent
Un oncle ou une tante
Toute personne pouvant justifier d'au moins deux ans de vie commune avec le receveur
Depuis 2011, toute personne pouvant apporter la preuve d'un lien affectif étroit et stable depuis au moins deux ans avec le receveur
Le candidat au don du vivant pour le rein doit être majeur. Cette pratique doit être gratuite et librement consentie. Quel que soit le lien entre donneur et receveur, toute forme de pression psychologique ou financière est inacceptable et interdite par la loi.
Depuis 2011, la loi française autorise le don croisé. Quand les groupes sanguins ou HLA sont incompatibles, il sera désormais possible d’envisager que le receveur (R1) bénéficie du don d’une autre personne (D2) également en situation d’incompatibilité avec son receveur (R2), ce dernier bénéficiant du don du premier donneur (D1). Ce nouveau principe est également un moyen de combler la pénurie des reins.
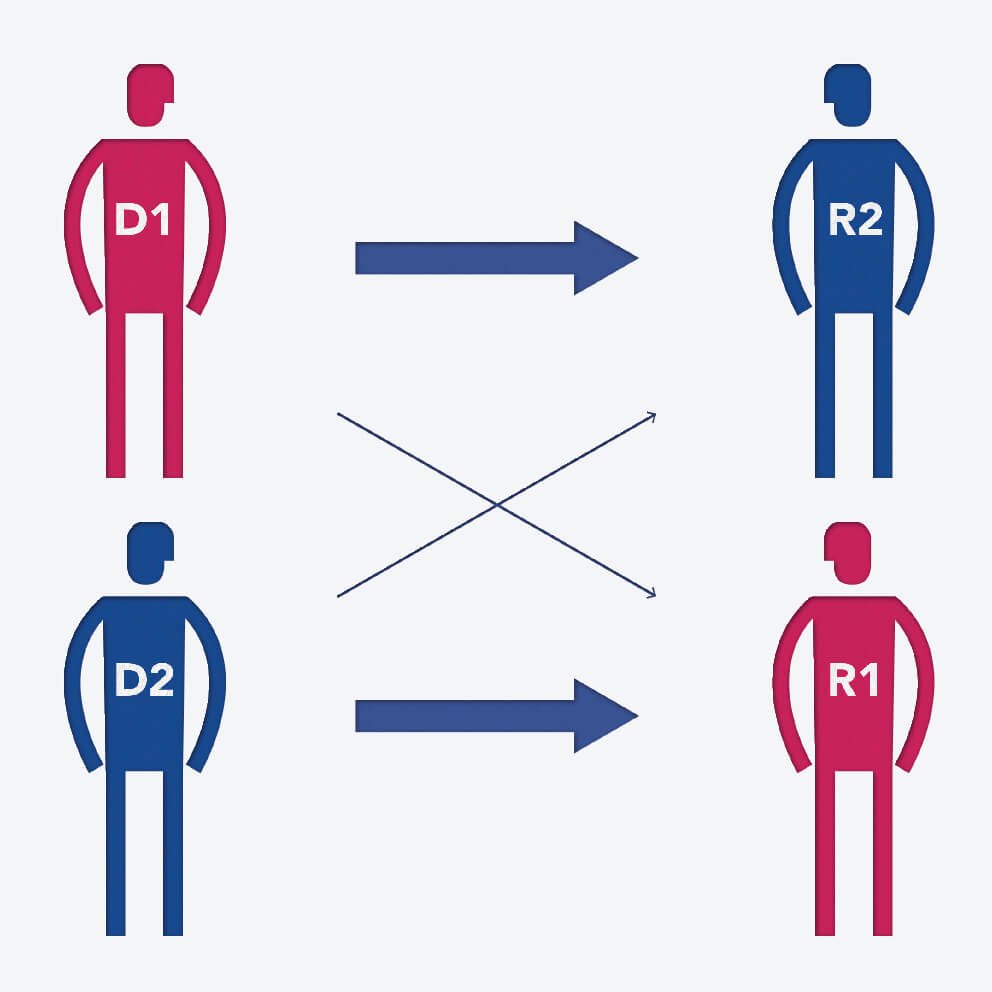
image provenant du site dondorganes.fr
La décision définitive du donneur vivant est exprimée devant le président du tribunal de grande instance. Celui-ci s’assure que le consentement est libre et éclairé et que le don est conforme aux conditions définies par la loi. Le donneur peut revenir sur sa décision à tout moment et par tout moyen.
LES TROIS GRANDS PRINCIPES DE LA LOI DE BIOÉTHIQUE
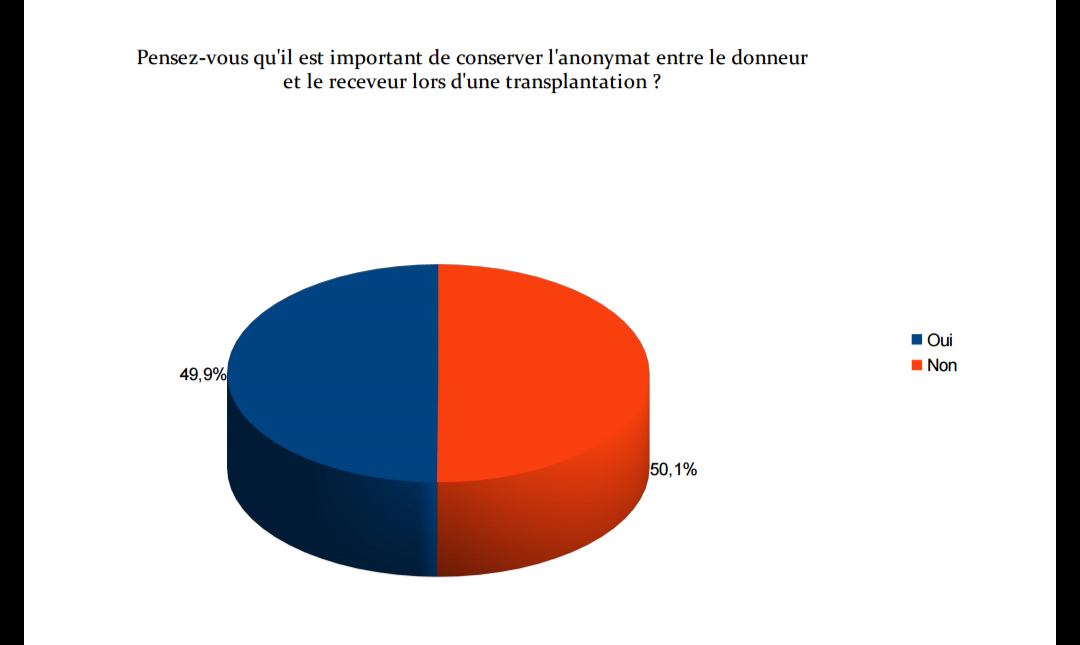
Les trois grands principes de la loi de bioéthique sont le consentement présumé, la gratuité du don et l'anonymat entre le donneur et le receveur.
Principe du consentement présumé : En France, la loi repose sur le principe de la solidarité nationale. De ce fait, elle indique que tout le monde est présumé donneur mais laisse chacun libre de s'opposer au don de ses organes et tissus.
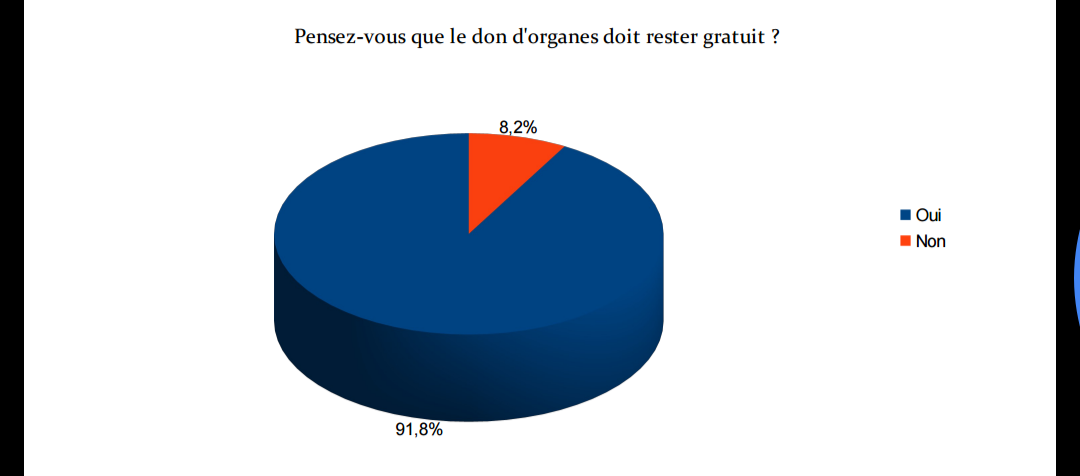
La gratuité : Le don d'organes et de tissus est un acte de générosité et de solidarité entièrement gratuit. La loi interdit toute rémunération en contrepartie de ce don.
L'anonymat : Le nom du donneur ne peut être communiqué au receveur, et réciproquement. La famille du donneur peut cependant être informée des organes et tissus prélevés ainsi que de l'état des greffés, si elle le demande. Néanmoins, les informations divulguées doivent rester très abstraites.
ZOOM SUR : Le consentement présumé
Si vous décédez après le 1er janvier 2017 et que vous n’avez pas émis d’opposition claire sur le don de votre vivant, vos organes pourront être prélevés afin de sauver la vie de patients inscrits sur les listes d'attente. Votre consentement au don d’organes est désormais réellement dit "présumé".
En 2016, la législation quant au don a en effet évolué. Avant de procéder au prélèvement et en l’absence d’indications du défunt (registre national du refus, témoignage écrit…), les médecins demanderont à la famille de rapporter la volonté du patient exprimée de son vivant.
Si la personne décédée ne souhaitait pas donner ses organes, alors les proches devront l’indiquer dans un témoignage écrit, daté et signé. Le choix du défunt ainsi retranscrit sera respecté par l’équipe médicale.
L’évolution peut sembler subtile ; auparavant, le consentement n’était pas vraiment "présumé" mais les familles étaient également consultées et l’équipe médicale se fondait sur leur avis. Seulement, les professionnels de santé et les autorités sanitaires ont réalisé qu’il y avait là un paradoxe : alors que neuf français sur dix sont favorables au don d’organes, le taux de refus exprimé par les familles atteint 42 % en moyenne.
Face au drame qu'elles vivent, les familles ont ainsi tendance à exprimer un refus à la place d’un être défunt qui, de son vivant, n’y aurait peut-être pas été opposé. Le fait de rédiger un certificat témoignant du refus exprimé par la personne défunte devrait à la fois renforcer ce droit qui appartient à chacun, et limiter les refus qui n’ont pas lieu d’être, dans la mesure où la famille se substitue à la volonté du défunt.
LE CHOIX
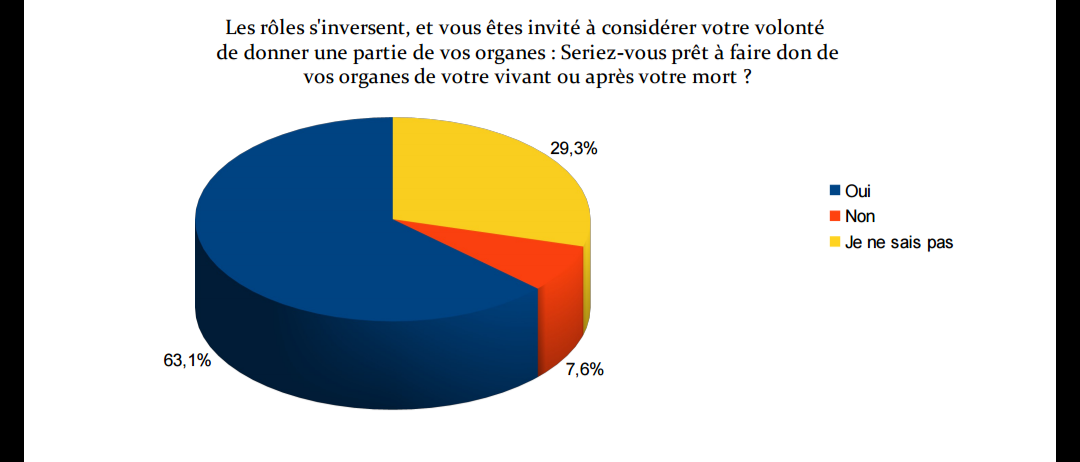
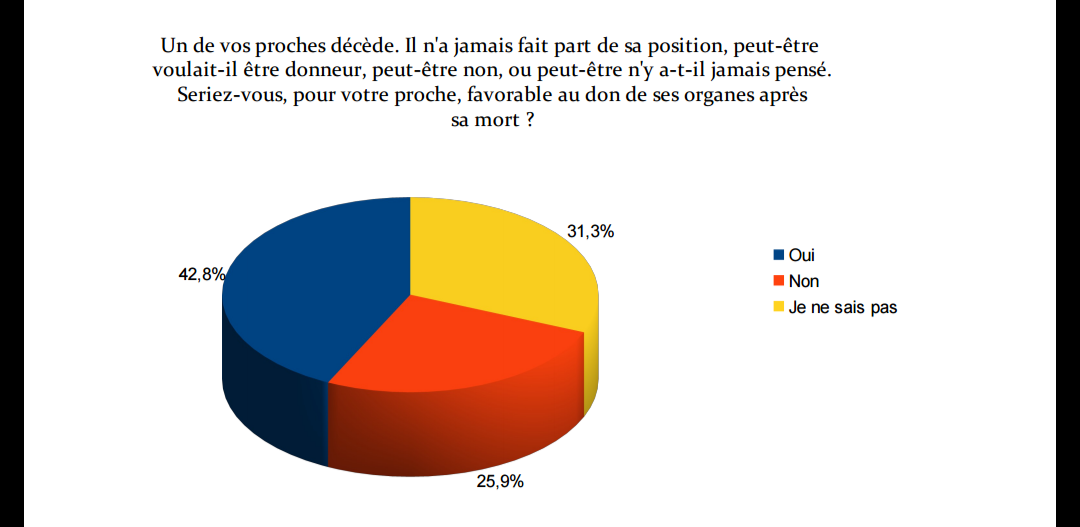
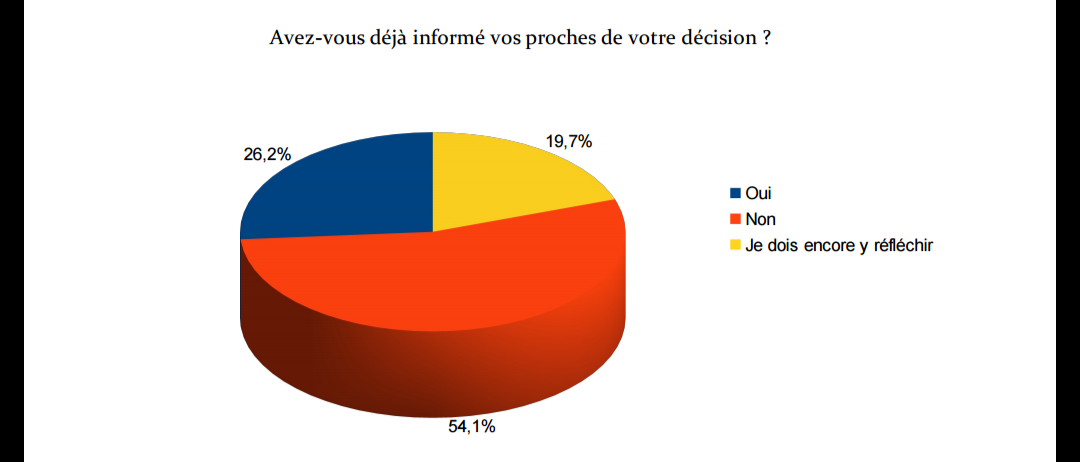
IL FAUT FAIRE PART DE SON CHOIX A SES PROCHES
En France, il n'existe pas de registre du oui. Que vous soyez pour ou contre le don d'organes et de tissus, il est important de le dire à vos proches. C'est vers eux que l'hôpital se tournera pour s'assurer que votre décision est respectée. Si cela vous aide ou vous rassure dans vote démarche, vous pouvez aussi vous munir d'une carte de donneur. Cette carte n'est cependant pas suffisante aujourd'hui en vue des nouvelles lois mais elle est utile pour témoigner de votre volonté.

image provenant du site le-don-et-moi.e-monsite.com
ET SI JE NE VEUX PAS DONNER ?
Donner ou non ses organes est une décision personnelle. Toutes les positions doivent être respectées. Si vous êtes opposé au don de vos organes et de tissus après la mort, le principal moyen c'est de vous inscrire sur le registre national des refus géré par l'Agence de la biomédecine. Vous pouvez également exprimer votre refus, en le communiquant à vos proches. Au moment du décès, les médecins coordinateurs doivent obligatoirement, avant d'envisager un prélèvement d'organes et de tissus, vérifier si la personne décédée est inscrite ou non sur le registre national des refus.
Inscription au registre national des refus : (à télécharger)
formulaire_registre_refusvf.pdf

image provenant du site blog.surf-prevention.com
ET SI JE CHANGE D'AVIS ?
Il n'est jamais trop tard : Si vous étiez inscrit sur le registre national des refus et que vous avez finalement changé d'avis, vous disposez d’un droit d’accès et de rectification à tout moment. Pour ne plus faire partie du registre national des refus, il vous suffit d’envoyer un courrier en y joignant la copie d’une pièce d’identité officielle demandant votre radiation à l’Agence de la biomédecine. Cette démarche est totalement légale.
Les nouvelles dispositions législatives visent à assurer le respect de la volonté de chacun sur la libre disposition de son corps et de ses organes, au-delà même du décès. Elles prévoient même une information amplifiée des Français sur le don d'organes, par le biais de campagnes de sensibilisation orchestrées par l'Agence de la biomédecine, et une facilité pour toute personne opposée au don de s’inscrire sur le registre des refus ou sur un autre support également très accessible et défini dans le prochain décret en conseil d’État. Il sera alors légitime d'affirmer que les personnes n’ayant pas effectué la démarche d’inscription au registre des refus sont de l’opinion majoritaire de la population : favorable au don. Après une discussion approfondie avec la famille du défunt, le prélèvement pourra alors être organisé.
Pourquoi ne pas prévoir également un registre des acceptations ?
Parce que pratiquement personne ne s’y inscrit quelles qu’en soient les raisons : négligence, superstition, etc.
Que faire lorsqu’une famille manifeste une opposition résolue alors même que le défunt ne s’était inscrit sur aucun moyen d’expression du refus ? Évidemment ne pas prélever, règle qui a toujours et sera toujours appliquée dans le domaine de la transplantation. Cela représente, on le sait, 7 à 10% des cas. Jamais aucun prélèvement ne sera effectué sur un adulte sans dialogue préalable, précis, et compréhensif, avec la famille de sorte à trouver un terrain d'entente. De même, jamais aucun prélèvement ne sera effectué sur un mineur sans l’autorisation explicite de ses parents. Ni chez l’un, ni chez l’autre, le don d’organes ne sera « automatique ».
Le respect de la volonté de chacun sera ainsi à l’abri de tout contournement et de toute transgression. Cela permettra de renforcer voire même de "sacraliser" quatre variétés de droits pour l’ensemble des personnes concernées :
- Droit à l’information sur une question susceptible de concerner chacun d’entre nous : le don d'organes (campagne très médiatisée en 2016 de l’Agence de la biomédecine) ;
- Droit au respect de la volonté propre à chacun, sans possibilité laissée à l’État, aux proches ou aux médecins de contrevenir à cette volonté ;
- Droit à la quiétude de la famille dans les moments de deuil et de recueillement ;
- Droit au traitement de chaque malade en attente d’une transplantation d’intérêt vital comme l'est celle du rein
RÉPARTITION DES ORGANES
Les greffons sont rares. Pour ces raisons, lorsqu'un organe est prélevé, il est attribué selon des règles écrites et homologuées par le ministre chargée de la Santé, Marisol Touraine, et mises en œuvre par l'Agence de la biomédecine. Selon l’arrêté en vigueur, “les règles de répartition et d’attribution de ces greffons doivent respecter les principes d’équité, d’éthique médicale et viser l’amélioration de la qualité des soins”.
Les règles d'attribution des organes permettent alors d'assurer une répartition la plus équitable possible, tout en recherchant le meilleur receveur. Ces règles appelées "score" tiennent compte des contraintes techniques liées au prélèvement, au transport des organes et au maintien de la viabilité du greffon.
Certains patients sont prioritaires : les enfants, les receveurs dont la vie est menacée à très court terme, les receveurs pour lesquels la probabilité d’obtenir un greffon est très faible du fait de leurs caractéristiques morphologiques ou immunogénétiques particulières.
En l’absence de receveur prioritaire, l’attribution se fait par échelons géographiques successifs : local, régional, national, selon les règles spécifiques à chaque organe. On s’efforce de réduire le temps entre le prélèvement et la greffe en diminuant au maximum la distance à parcourir pour le greffon entre l'hôpital du donneur et celui du receveur; l'objectif étant de préserver sa qualité et optimiser les réussites de la greffe.
Remarque : Lorsqu’un greffon n’est adapté à aucun receveur en attente à ce moment-là en France, il est proposé à l’échelon international aux organisations européennes rattachées à l’Agence de la biomédecine.
LES VALEURS DE L'AGENCE DE LA BIOMÉDECINE
L'Agence de la biomédecine fonde sa crédibilité non seulement sur son expertise, mais aussi sur les valeurs de transparence, d'équité et d'éthique qu'elle porte. Ces valeurs sont garantes de la confiance des professionnels de santé et du grand public.
ÉTHIQUE
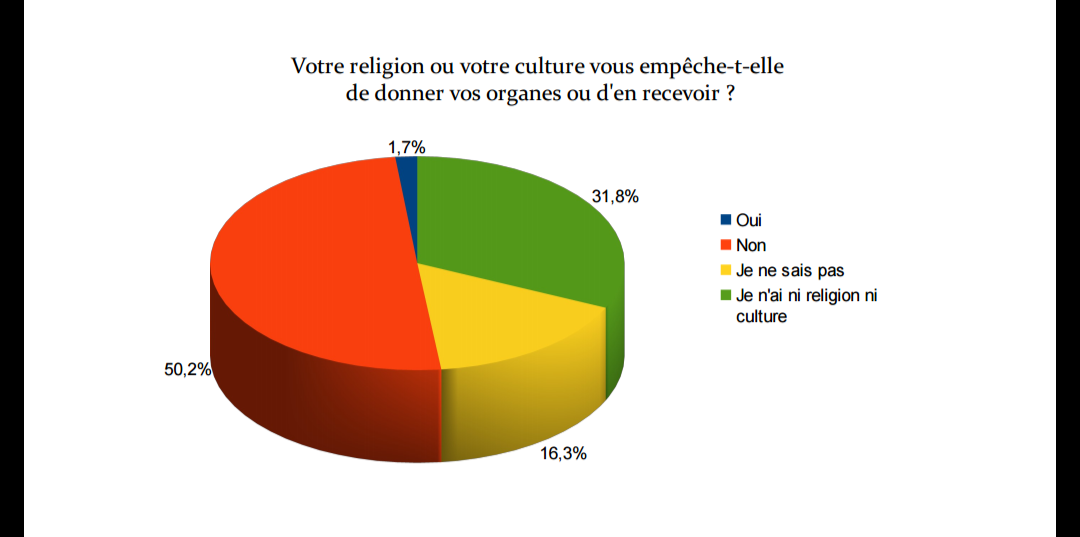
Créée par la loi de bioéthique, l'Agence de la biomédecine porte au cœur de ses missions les valeurs de cette loi concernant l'utilisation d'éléments du corps humain à des fins thérapeutiques. Elle tient compte des innovations scientifiques et technologiques et des interrogations de la société. Elle est particulièrement attentive au respect des principes éthiques de gratuité, de volontariat et d'anonymat du don.
TRANSPARENCE
L'Agence de la biomédecine veille à la transparence sur son propre rôle, ainsi que sur son fonctionnement et sur les règles appliquées dans ses différents champs de compétence.
Elle évalue les activités qu'elle encadre en informant les professionnels de santé sur ses méthodes puis partage avec eux les résultats de ses évaluations.
Dans le cadre de la promotion du don du vivant, elle informe les médecins,les patients, les donneurs et leurs familles sur la démarche du don et les risques encourus.
ÉQUITÉ
L'Agence de la biomédecine a pour ambition de garantir à chaque patient un accès aux soins dont il a besoin, dans tous ses domaines d'intervention et sur tout le territoire.
Elle définit avec les professionnels de santé des règles de répartition des greffons aux malades en attente d'une greffe d'organe, de manière à ce qu'elles soient le plus équitable possible.
VENTE D'ORGANES
La France condamne sévèrement la commercialisation d’organes en vue de greffe sur son territoire. La loi française encadre de façon très stricte l’activité de prélèvement et de greffe. L’acte illégal d'obtenir d'une personne l'un de ses organes contre un paiement, quelle qu'en soit la forme, est puni de 7 ans d'emprisonnement et de 100 000 euros d'amende.
Ainsi, les aspects éthiques constituent des critères importants à prendre en compte lors d'une greffe puisque le don est régi par des lois, des principes et des valeurs, qui ne peuvent être mises de côté, sans quoi la greffe n'est plus légale, plus respectueuse, et inconcevable. Aujourd'hui, les transplantations d'organes représentent une avancée de la science au service de l'homme. Cependant, ce progrès nous invite à une réflexion sur plusieurs questions importantes, d'ordre moral, liées au respect et à la dignité de la personne humaine. Celles-ci concernent les critères permettant de distinguer ce qui est techniquement possible de ce qui est moralement admissible. Elles comprennent alors le respect absolu de la liberté de celui qui fait le don d'organes ainsi que la manière de l'informer du processus que ce don implique, le danger de la commercialisation des organes humains, le constat de la mort, les listes d'attente et l'attribution des organes.